Fotobiomodulação clínica na odontologia: como aplicar com segurança e resultado
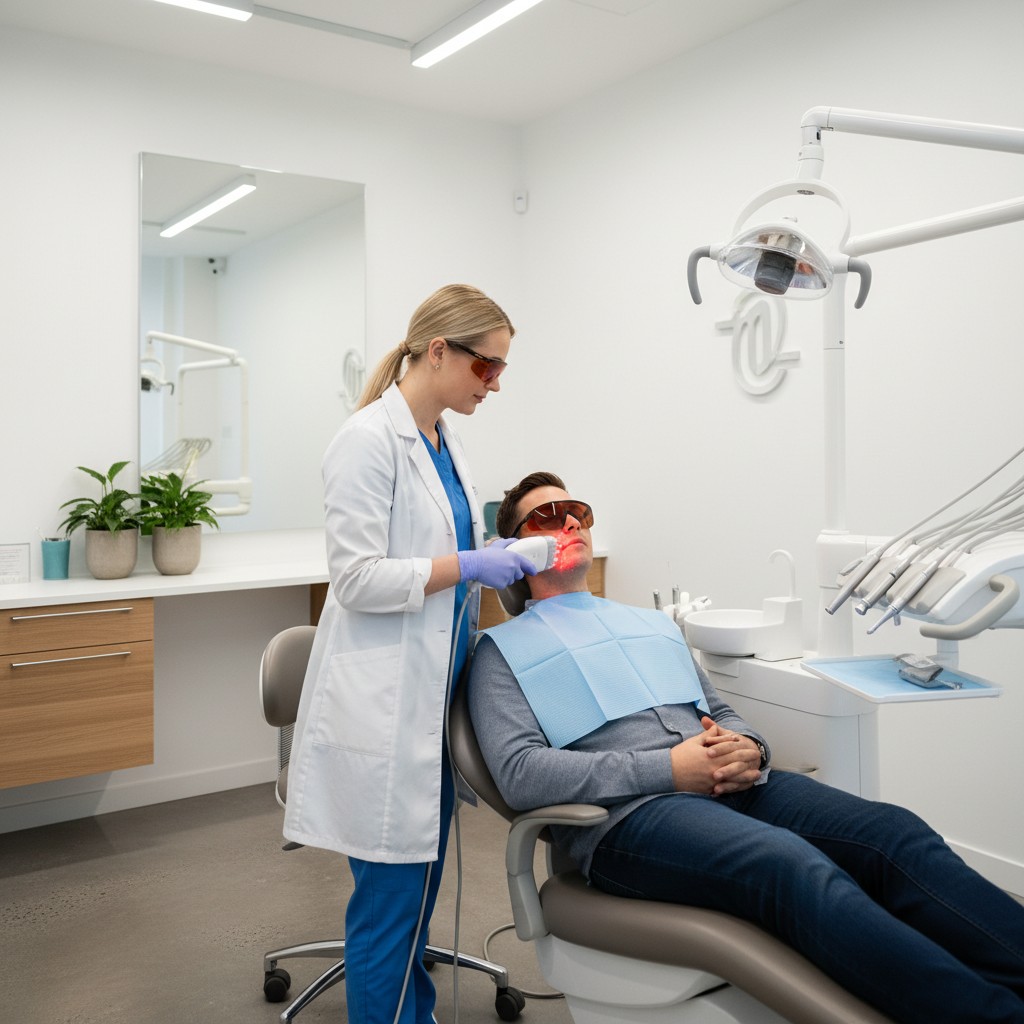
A tecnologia na odontologia deixou de ser apenas imagem e CAD/CAM. Na rotina clínica, a fotobiomodulação (PBM) tornou-se uma aliada concreta para controlar dor, modular inflamação e acelerar a reparação tecidual, com baixo risco e alta aceitação pelos pacientes. Mais do que um equipamento de luz, a PBM pede dose adequada, protocolos claros e registro. Quando bem integrada ao prontuário digital, vira previsibilidade.
O que é fotobiomodulação e por que funciona
A fotobiomodulação utiliza luz em comprimentos de onda específicos (geralmente vermelho e infravermelho próximo) para estimular processos celulares. A interação com cromóforos, como a citocromo-c oxidase mitocondrial, melhora a produção de ATP e modula mediadores inflamatórios. Na prática, isso se traduz em menos dor pós-operatória, redução de edema e reparação mais rápida de tecidos moles, sem efeito térmico destrutivo.
Importante: PBM não é ablação nem corte a laser. É terapia de baixa intensidade, com objetivo biológico. Por isso, dosimetria (energia por área), densidade de potência e tempo são variáveis críticas.
Indicações úteis na prática odontológica
- Pós-operatório de exodontias e cirurgias periodontais: menor dor relatada e retorno funcional mais rápido.
- Lesões de mucosa (aftas, traumas protéticos): analgesia e encurtamento do curso clínico.
- Disfunções musculares e dor miofascial: relaxamento e modulação inflamatória adjuvantes ao tratamento.
- ATM e dor orofacial: complemento não farmacológico para alívio de sintomas.
- Mucosite em pacientes oncológicos (em ambiente interdisciplinar): melhora de dor e funcionalidade oral.
- Neuroestimulação leve em parestesias pós-cirúrgicas: apoio à recuperação.
A evidência científica é robusta para analgesia e reparo de tecidos moles, crescente para outras aplicações. O segredo é indicação correta e padronização.
Escolha do dispositivo: o que realmente importa
- Comprimento de onda: vermelho (≈630–680 nm) para tecidos mais superficiais; infravermelho próximo (≈780–900 nm) para maior profundidade.
- Saída controlável: ajuste de potência e tempo com leitura confiável de energia emitida.
- Geometria do feixe: pontual (canetas) para pontos gatilho; área maior (LEDs/arrays) para superfícies amplas.
- Segurança: óculos adequados, intertravamento e relatórios de calibração.
- Integração digital: dispositivos com registro automático de parâmetros, bibliotecas de protocolos e sincronização com prontuário simplificam auditoria e repetibilidade.
Dose certa sem adivinhação
Três variáveis guiam quase tudo: energia (J), área (cm²) e tempo (s). A fluência (J/cm²) é a métrica que aproxima objetivo e resultado. Em geral, faixas mais baixas favorecem analgesia e modulação inflamatória; valores maiores, dentro de limites seguros, podem estimular reparo tecidual. Evite a ilusão de “quanto mais, melhor”: doses excessivas tendem a perder efeito ou produzir respostas opostas (curva em sino).
Boas práticas para padronizar:
- Defina o alvo biológico (analgesia, anti-inflamatório, reparo) e escolha o comprimento de onda compatível.
- Calcule a área real da aplicação e distribua os pontos de forma uniforme.
- Controle distância e ângulo para manter a irradiância estável.
- Use checklists para repetir o mesmo protocolo entre sessões e profissionais.
Fluxo clínico integrado: do planejamento ao seguimento
- Triagem e base-line: registre dor (VAS), limitação funcional, foto clínica e fatores de risco (medicações, condições sistêmicas).
- Consentimento informado digital: transparente quanto a benefícios, limites e número esperado de sessões.
- Aplicação segura: EPIs, proteção ocular e conferência dos parâmetros no dispositivo e no prontuário.
- Registro automático: salve comprimento de onda, energia total, tempo e mapa de aplicação; anexar fotos ajuda na reprodutibilidade.
- Orientações pós-sessão: cuidados simples, quando retornar e sinais de alerta.
- Seguimento estruturado: reavalie dor, função e cicatrização em prazos curtos; ajuste parâmetros conforme resposta.
Métricas que mostram valor
- Redução de dor em 24–72 horas (escala VAS ou NRS).
- Tempo de retorno à função (mastigação, fala, higiene).
- Quantidade de analgésicos utilizada após o procedimento.
- Reconsulta não planejada por dor/edema.
- Satisfação do paciente com a experiência e o resultado.
Erros comuns e como evitá-los
- Sub ou superdosagem: ajuste com base no objetivo terapêutico e na resposta clínica; revise parâmetros se não houver melhora em poucas sessões.
- Pontos mal distribuídos: cobertura irregular gera resultados inconsistentes.
- Descuido com segurança ocular: óculos compatíveis para todos na sala, sempre.
- Falta de padronização: sem registro detalhado, cada sessão vira um “novo teste”.
O que vem a seguir
Dispositivos com sensores térmicos que previnem aquecimento, guias digitais que adaptam dose ao fototipo e à espessura de mucosa e registro automático em nuvem já estão chegando. A tendência é a PBM sair do “acessório” para virar parte do protocolo em pós-operatórios, dor orofacial e manejo de mucosas, com auditoria e métricas claras.
PBM que cabe no seu dia
Comece pequeno: defina 2–3 indicações prioritárias, treine a equipe e padronize o registro. Em pouco tempo, você terá dados próprios para decidir quando ampliar o uso e como ajustar doses com segurança.
Siodonto como parceiro de rotina: padronizar e escalar PBM fica muito mais simples quando o software trabalha por você. No Siodonto, você cria modelos de evolução específicos para PBM, anexa fotos antes/depois e acompanha dor e função por formulários online. Os lembretes automáticos reduzem faltas em séries de sessões, enquanto o chatbot integrado tira dúvidas rápidas e confirma horários sem ocupar sua equipe. Para quem quer transformar PBM em um serviço organizado, o funil de vendas ajuda a nutrir interessados, converter planos de sessões e acompanhar cada etapa da jornada do paciente. É tecnologia que organiza o cuidado e impulsiona resultados — na clínica e no crescimento.